Quels sont les différents types de vaccins ?
Il existe actuellement plus de 200 vaccins expérimentaux contre la Covid-19, dont 21 ont été autorisés dans différents pays

Il existe actuellement plus de 200 vaccins expérimentaux contre la Covid-19, dont 21 ont été autorisés dans différents pays. En Europe, on en compte pour l’instant quatre (Pfizer, Moderna, Janssen et AstraZeneca-Oxford), tandis que les États-Unis en compte trois, les mêmes qu’en Europe, excepté celui d’Oxford.
En Amérique latine, la répartition est plus variée : les vaccins de Pfizer et AstraZeneca-Oxford ont été autorisés dans au moins dix États, celui de Janssen n’a été autorisé qu’en Colombie, et celui de Moderna n’est encore présent dans aucun pays de cette région. En revanche, Spoutnik V affiche une présence plus étendue, ayant été autorisé dans plus de cinq pays de la région (notamment au Mexique et au Venezuela), de même pour Sinovac, qui a été autorisé jusqu’à présent au Mexique, en Argentine, au Chili, en Colombie et en Uruguay.
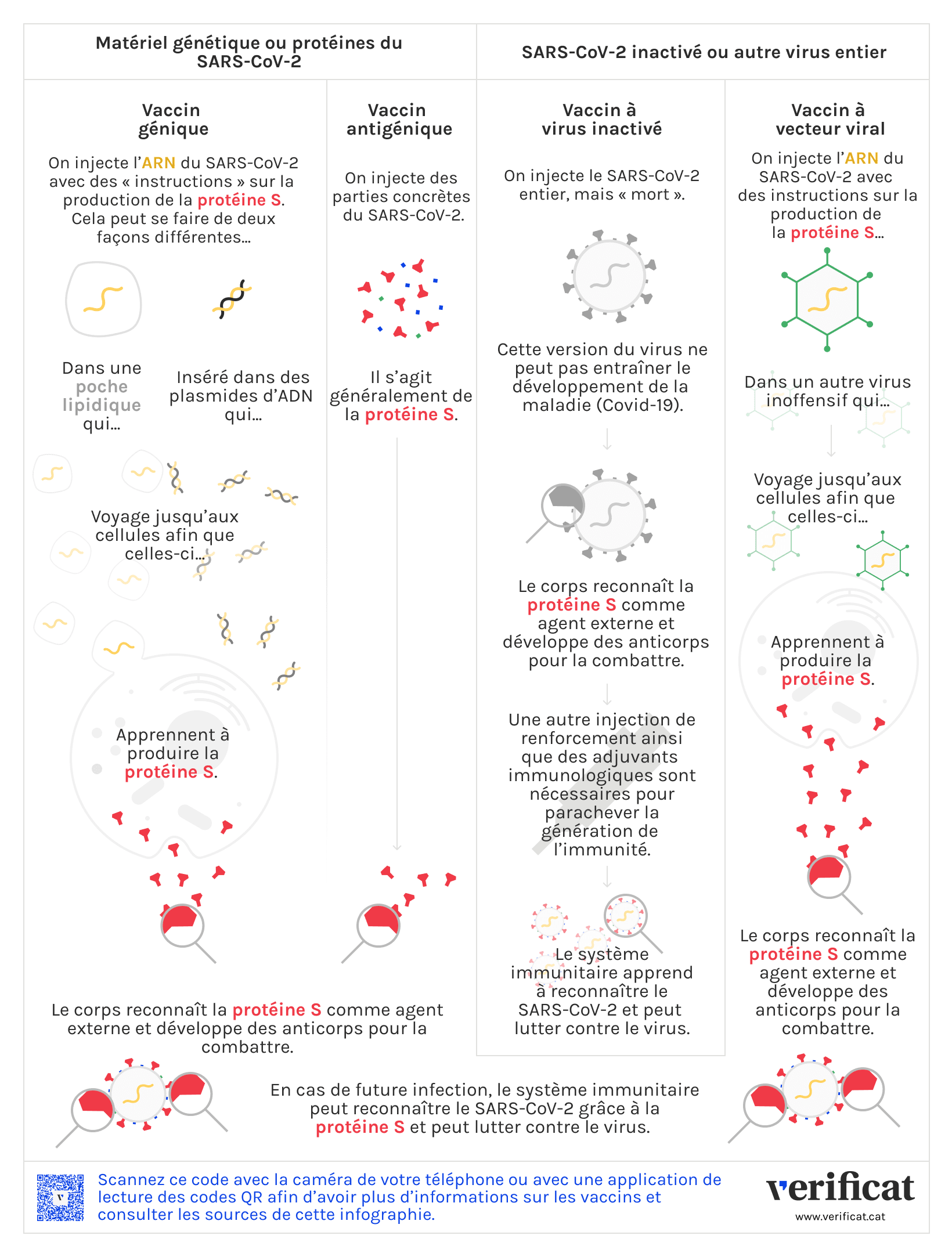
Bien que la technologie mise en œuvre varie d’un vaccin à l’autre, tous ont pour objectif de tromper le système immunitaire en inoculant un composant qui lui fasse penser qu’une infection est en cours : dans le cas présent, celle qui cause la Covid-19.
Selon les vaccins, ce composant contient soit l’intégralité, soit une partie du coronavirus. Nous allons exposer ici les différentes stratégies employées par les différents vaccins et définir le type de chacun d’entre eux.
Les vaccins qui contiennent l’intégralité du virus
Vaccins à virus inactivé ou atténué
Ces vaccins inoculent le virus dans sa totalité, mais ils sont conçus de manière à éviter le développement de la maladie. Dans cette catégorie figurent les vaccins à virus inactivé (mort) ou atténué (affaibli).
Les vaccins à virus inactivé fonctionnent par l’inoculation du virus qui cause la maladie – dans le cas présent, le SARS-CoV-2 – mais le virus est mort, ce qui rend impossible le développement de la maladie. La forme que prend ce virus étant édulcorée, l’immunité qu’il engendre dans l’organisme le sera aussi, raison pour laquelle ces vaccins nécessitent l’administration de doses de renfort et des adjuvants immunologiques.
Parmi les vaccins à virus inactivé, on trouve les deux vaccins de Sinopharm, le vaccin Coronavac (Sinovac) et le vaccin Covaxin (Bharat Biotech).
Bien que l’on mette souvent dans le même panier les vaccins à virus inactivé et les vaccins à virus atténué, ils sont bien différents. Alors que les premiers font appel à un virus mort, les seconds font appel à des virus affaiblis, mais vivants. À l’heure actuelle, on ne dispose pas de vaccins à virus atténué autorisés contre la Covid-19 (des études sont en cours afin de déterminer si un vaccin utilisé contre la tuberculose pourrait être également utilisé contre la Covid-19), mais ils s’utilisent déjà pour lutter, par exemple, contre la fièvre jaune, le rotavirus, la rougeole et la varicelle.
Vaccins à vecteur viral
Ce sont des vaccins qui contiennent le matériel génétique donnant les instructions permettant de produire les protéines S, ou spike, du coronavirus, mais qui n’utilisent qu’une version inoffensive d’un autre virus – ce que les scientifiques appellent un vecteur viral – comme véhicule pour faire parvenir cette information aux cellules.
Une fois le vaccin injecté, le vecteur viral voyage dans l’organisme en transportant une partie de l’ADN du virus néfaste – ici, le SARS-CoV-2 – qui engendre dans nos cellules la production de nombreuses copies d’ARN. Cet ARN donne à son tour les instructions permettant la production de particules S qui, une fois détectées par notre organisme, déclenchent une réponse immunitaire.
Le vaccin d’AstraZeneca-Oxford a été le premier vaccin à vecteur viral autorisé contre la Covid-19. Sont ensuite arrivés dans d’autres pays le vaccin Janssen/Johnson & Johnson, le vaccin Spoutnik V de l’institut Gamaleïa et le vaccin CanSino. La majorité utilise des adénovirus – un groupe de virus qui causent le rhume commun – comme vecteurs ou porteurs. Des vaccins à vecteur viral existaient déjà contre le virus Ebola et contre le virus Zika.
Vaccins ne contenant qu’une partie du virus
Vaccins géniques (ADN et ARN)
Il s’agit là de vaccins dont la technologie se fonde sur l’inoculation directe du matériel génétique permettant aux cellules de fabriquer les protéines du virus et déclencher ainsi la lutte contre l’infection. On trouve dans cette catégorie les vaccins à ARN et les vaccins à ADN.
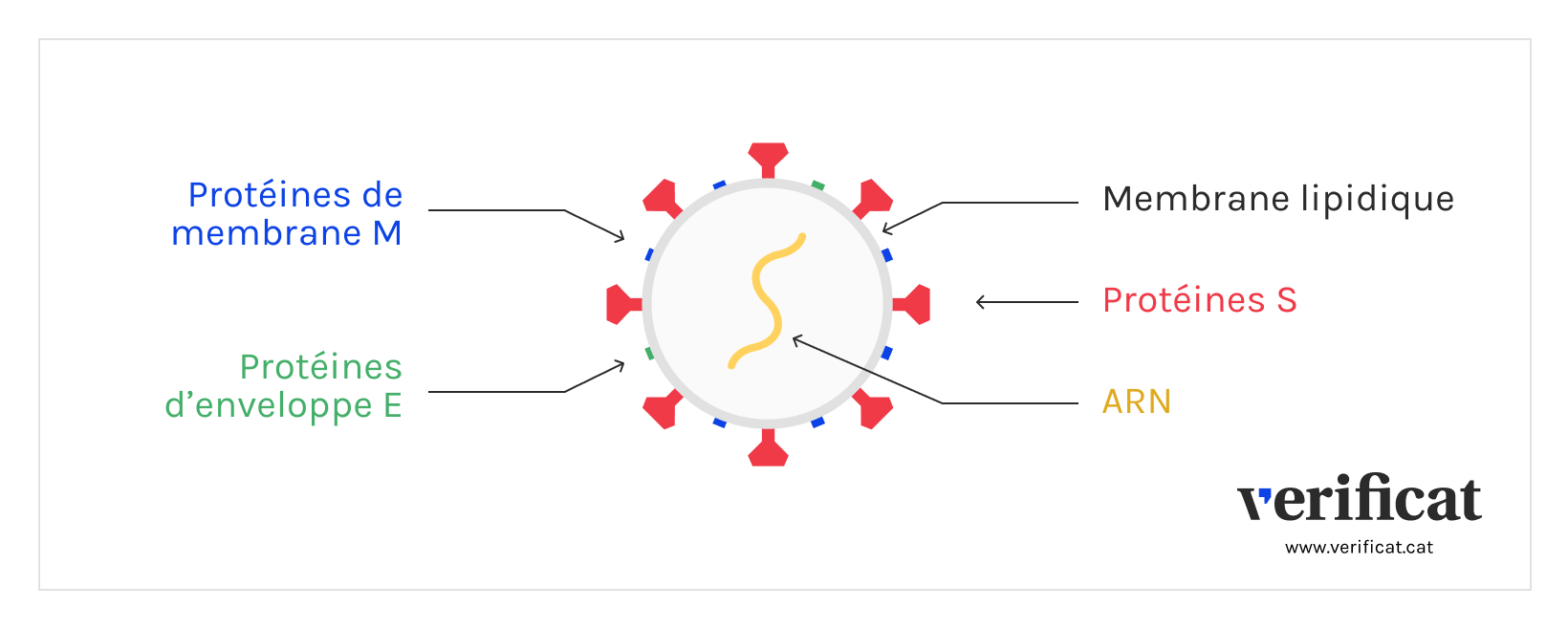
Les premiers contiennent l’ARN messager, qui donnent aux cellules les instructions à suivre pour produire les protéines du virus qui causent la maladie que l’on veut combattre. Dans le cas du SARS-CoV-2, l’ARN messager contient les informations concernant les protéines S, ou spike, qui se trouvent dans la couronne de ce virus.
Cet ARN messager voyage dans une enveloppe lipidique qui le protège de la destruction par l’organisme, et il parvient jusqu’aux cellules où va être lu le matériel génétique qui permettra la production de la protéine. Celle-ci est ensuite reconnue comme élément étranger par le système immunitaire. Cela déclenche alors la réponse immunitaire, avec la production d’anticorps et de lymphocytes T.
Actuellement, parmi les vaccins approuvés qui utilisent cette technologie, on trouve le vaccin de Moderna et le vaccin Pfizer/BioNTech, ainsi que le CVnCoV (GSK), en phase d’étude avancée.
On trouve également les vaccins à ADN. L’ADN doit parvenir au noyau des cellules pour transmettre l’information génétique aux molécules d’ARN, ce qui leur indiquera les protéines à produire. En revanche, ces vaccins ne réussissent souvent pas à donner une réponse immunitaire suffisamment puissante, dans la mesure où la quantité d’ADN qui arrive jusqu’au noyau est très réduite. Cependant, il existe au moins un laboratoire, l’entreprise pharmaceutique Inovio, qui, avec son vaccin INO-480, travaille à la mise au point d’un vaccin de ce type.
Vaccins à sous-unité antigénique
Ces vaccins fonctionnent par l’inoculation de parties concrètes du virus, telles que ses protéines ou ses hydrates de carbone, préalablement produits dans d’autres cellules à l’extérieur de l’organisme.
Dans le cas du SARS-CoV-2, on procède généralement à la production externe de la protéine spike. En inoculant ce vaccin, on apprend à l’organisme à la reconnaître, et cela génère une réponse immunitaire qui le protégera contre de futures infections.
Dans cette catégorie, on trouve par exemple les vaccins de Sanofi/GSK et de Novavax, le vaccin russe EpiVacCorona et le vaccin chinois ZF2001. Ce n’est pas la première fois que l’on utilise ce type de vaccins pour combattre des maladies : il a déjà été utilisé dans le cas de l’hépatite B et du papillomavirus, et c’est ce type qui est utilisé pour la plupart des vaccins qui figurent dans le calendrier de vaccination infantile (tétanos, diphtérie, etc.).
Leur principal avantage réside dans leur sécurité et leur faible coût de production, mais ils nécessitent normalement des adjuvants ou des amplificateurs de réponse immunitaire, ainsi que l’administration de plusieurs doses afin de générer une réponse immunitaire adéquate.